Samenvatting
Wat is bekend?
-
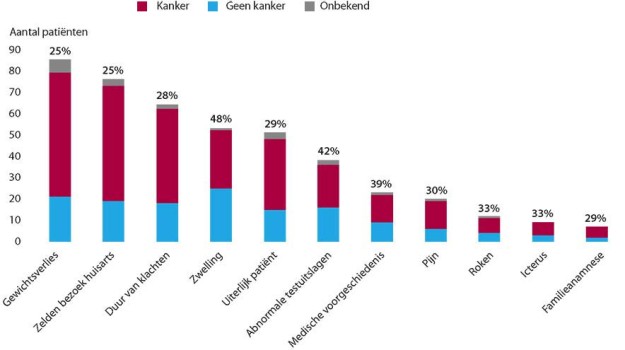
Slechts een op de drie patiënten met kanker heeft vroege symptomen en slechts een op de acht heeft pathognomonische symptomen bij het eerste huisartsenconsult.
-
Huisartsen herkennen het niet-pluisgevoel en passen hun vervolgbeleid daarop aan.
Wat is nieuw?
-
Bij een niet-pluisgevoel van huisartsen gerelateerd aan kanker heeft 35% van de betreffende patiënten drie maanden later kanker.
-
De voorspellende waarde van het niet-pluisgevoel voor de diagnose kanker neemt toe als de huisarts ouder en meer ervaren is, en als de patiënt ouder is.
Inleiding
Methode
Statistische analyses
Resultaten
Triggers voor het niet-pluisgevoel en vervolgacties
Voorspellende waarde van het niet-pluisgevoel
Multivariate logistische regressieanalyse
Beschouwing
Implicaties voor de praktijk
Conclusie
Dankbetuiging
Literatuur
- 1.↲Ferlay J, Steliarova-Foucher E, Lortet-Tieulent J, Rosso S, Coebergh JW, Comber H, et al. Cancer incidence and mortality patterns in Europe: estimates for 40 countries in 2012. Eur J Cancer 2013;49:1374-403.
- 2.↲World Health Organization. Cancer – factsheets World Health Organization Media Centre, 2015. http://www.who.int/mediacentre/factsheets/fs297/en/ (Geraadpleegd november 2015).
- 3.↲Nederlandse Kankerregistratie. Cijfers over kanker 2015. http://www.cijfersoverkanker.nl/kerncijfers-over-kanker-49.html (Geraadpleegd november 2015).
- 4.↲Hamilton W. Five misconceptions in cancer diagnosis. Brit J Gen Pract 2009;59:441-5.
- 5.↲Buntinx F, Mant D, Van den Bruel A, Donner-Banzhof N, Dinant GJ. Dealing with low-incidence serious diseases in general practice. Brit J Gen Pract 2011;61:43-6.
- 6.↲↲Johansen ML, Holtedahl KA, Rudebeck CE. How does the thought of cancer arise in a general practice consultation? Interviews with GPs. Scand J Prim Health Care 2012;30:135-40.
- 7.↲Scheel BI, Holtedahl K. Symptoms, signs, and tests: the general practitioner’s comprehensive approach towards a cancer diagnosis. Scand J Prim Health Care 2015;33:170-7.
- 8.↲Ingebrigtsen SG, Scheel BI, Hart B, Thorsen T, Holtedahl K. Frequency of ‘warning signs of cancer’ in Norwegian general practice, with prospective recording of subsequent cancer. Family practice 2013;30:153-60.
- 9.↲Stolper E, Van de Wiel M, Van Royen P, Van Bokhoven M, Van der Weijden T, Dinant GJ. Gut feelings as a third track in general practitioners’ diagnostic reasoning. J Gen Int Med 2011;26:197-203.
- 10.↲↲↲Stolper E, Van Royen P, Van de Wiel M, Van Bokhoven M, Houben P, Van der Weijden T, et al. Consensus on gut feelings in general practice. BMC Fam Pract 2009;10:66.
- 11.↲↲↲Stolper E, Van Bokhoven M, Houben P, Van Royen P, Van de Wiel M, Van der Weijden T, et al. The diagnostic role of gut feelings in general practice. A focus group study of the concept and its determinants. BMC Fam Pract 2009;10:17.
- 12.↲G. Donker SD. Niet-pluis gevoel: een diagnostisch instrument. Huisarts Wet 2011;54:449.
- 13.↲↲Hjertholm P, Moth G, Ingeman ML, Vedsted P. Predictive values of GPs’ suspicion of serious disease: a population-based follow-up study. Brit J Gen Pract 2014;64:e346-53.
- 14.↲Stolper E, Van de Wiel M, Van Royen P, Brand P, Dinant GJ. Hoe pluis is het niet-pluisgevoel? Huisarts Wet 2015;58:192-5.
- 15.↲Donker GA. Continuous morbidity Registration Dutch Sentinel General Practice Network 2012. Annual Report NIVEL 2013. http://www.nivel.nl/sites/default/files/bestanden/Peilstations-jaarverslag-2013-Engels.pdf (Geraadpleegd juni 2016).
- 16.↲NIVEL. Nivel Zorgregistraties. http://www.nivel.nl/NZR/alg/over-nivel-zorgregistraties (Geraadpleegd november 2015).
- 17.↲Donker GA. NIVEL Zorgregistraties eerste lijn – Peilstations 2013. http://www.nivel.nl/sites/default/files/bestanden/Peilstations-2013.pdf (Geraadpleegd juni 2016).
- 18.↲Stolper E, Van Royen P, Dinant GJ. The ‘sense of alarm’ (‘gut feeling’) in clinical practice. A survey among European general practitioners on recognition and expression. Eur J Gen Pract 2010;16:72-4.
- 19.↲↲Ingeman ML, Christensen MB, Bro F, Knudsen ST, Vedsted P. The Danish cancer pathway for patients with serious non-specific symptoms and signs of cancer – a cross-sectional study of patient characteristics and cancer probability. BMC cancer 2015;15:421.
- 20.↲Scheel BI, Ingebrigtsen SG, Thorsen T, Holtedahl K. Cancer suspicion in general practice: the role of symptoms and patient characteristics, and their association with subsequent cancer. Brit J Gen Pract 2013;63:e627-35.
- 21.↲Stolper CF, Van de Wiel MW, Hendriks RH, Van Royen P, Van Bokhoven MA, Van der Weijden T, et al. How do gut feelings feature in tutorial dialogues on diagnostic reasoning in GP traineeship? Adv Health Sci Educ: Theory Pract 2015;20:499-513.
- 22.↲Nederlandse Kankerregistratie. Cijfers over kanker – Incidence 2015. http://www.cijfersoverkanker.nl/selecties/dataset_1/img5655cef397887.
- 23.↲Shapley M, Mansell G, Jordan JL, Jordan KP. Positive predictive values of >/=5% in primary care for cancer: systematic review. Brit J Gen Pract 2010;60:e366-77.